

« Toute nouvelle idée est d’abord ridiculisée, puis on s’y oppose violemment et finalement, on l’accepte comme une évidence » Arthur Schopenhauer.
.
« Il y a deux sortes de hiérarchies qui coexistent en France, celles fondées sur la capacité à obéir et celles fondées sur la capacité à penser librement« . Pr. D. RAOULT
.
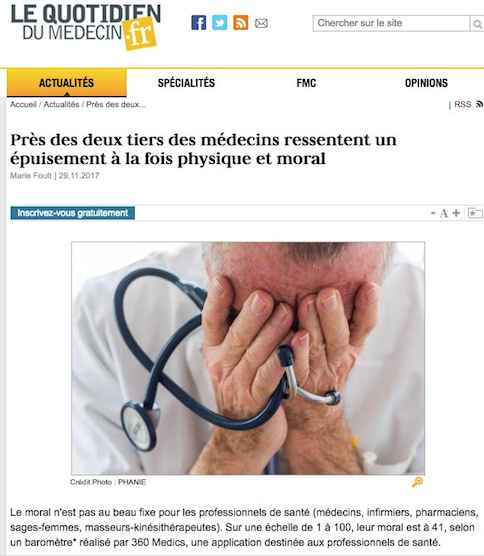
L’organisation du système de santé est un des éléments les plus caractéristiques d’une société dans son époque, car à l’interface des connaissances scientifiques, de l’organisation sociale et d’une (éventuelle) volonté politique affirmée. Or, le système de santé français va mal : patients mécontents et praticiens qui s’avouent en situation de burn-out (45 %), alors que la sécurité sociale est en constant déficit, sans qu’aucuns des plans proposés, ces quinze dernières années, par les différents partis au pouvoir, n’aient eu le moindre effet.
.
Notre réflexion va s’articuler autour des diverses contraintes qui s’exercent au niveau européen sur la santé, des rôles que se sont attribués les différents acteurs de l’intervention médicale et des spécificités du système français. Nous formulerons alors quelques propositions qui nous paraissent fondamentales pour sortir le système de l’ornière où il s’est installé, réclamant sans cesse plus de moyens, sans envisager un changement de perspective, qui passera par un ensemble de solutions logiques et économiques qu’il nous parait urgent de promouvoir.
.

.
La situation de la santé en France et en Europe (car à terme les systèmes de santé seront amenés à se normaliser), en ce début de 21ème siècle, est paradoxale :
.
– L’offre de soins y est une des plus complète au monde, la couverture sociale la meilleure (ex. : la CMU en France), l’espérance de vie la plus élevée (80 ans en moyenne). Mais la population est vieillissante : en 2030 un habitant sur trois aura plus de 60 ans ! Or, il faut savoir que l’essentiel des dépenses de santé par habitant se concentre dans les 6 derniers mois de sa vie. Cette implosion démographique est compensée en partie par une immigration croissante, de populations plus jeunes, mais à l’état de santé variable (maladies tropicales, tuberculose, HIV+ …).
.
– Les politiques de santé des différents pays d’Europe sont différentes, la Suisse a choisi un modèle libéral (assurances à la carte, caisses concurrentielles), l’Angleterre un modèle étatisé (le NHS, avec paiement au dossier), la France un modèle intermédiaire (SS et mutuelles, forfait hospitalier et secteur privé avec paiement à l’acte).
.
– Les frais engendrés par les soins atteignent un niveau tel qu’ils égalent à présent le budget des états, et leur croissance n’a pu être freinée malgré les plans successifs mis en œuvre (dépenses de santé ont augmenté de 35% ces cinq dernières années). En France, c’est 11% du PIB, avec un déficit annuel de 15 milliards d’euros, bien plus que pour les autres grands états de l’union.
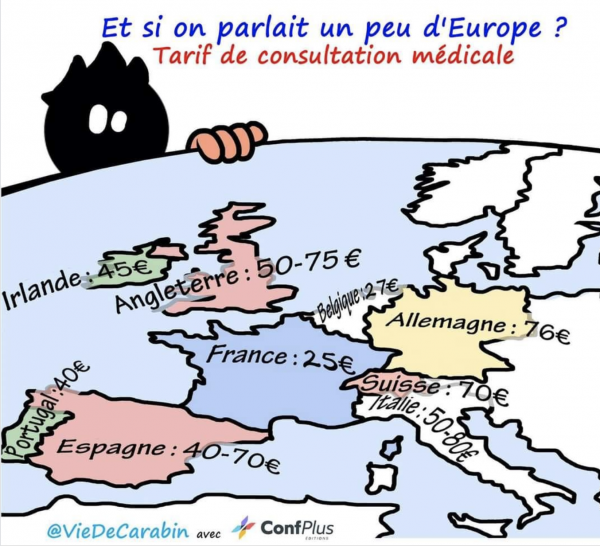
.
– Les réformes ont été chaotiques : « pas de plan directeur, ni de programme d’action » (Chan, directeur OMS) ! Depuis 1950, l’état s’est appliqué à favoriser les grands ensembles hospitaliers et les laboratoires pharmaceutiques, secteur industriel prometteur.
.
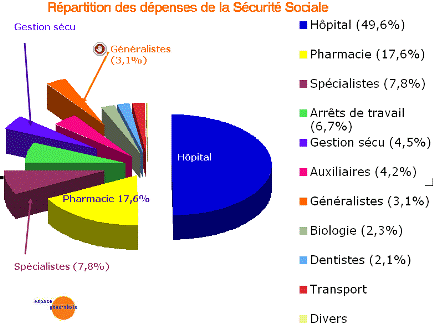
Ce faisant, on observe à présent :
.
1. Un secteur hospitalier encore puissant (50% des dépenses) , avec la mainmise de l’administration sur les soignants (mauvaise organisation, gaspillages, multiplication des obligations et contraintes bureautiques). Le temps passé à parler (donc à comprendre la vraie nature des problèmes) s’est réduit avec la « tarification à l’activité ».
.
2. Un secteur libéral réparti autour des « filières de soins » (pour éviter les consultations multiples ?), système qui se révèle compliqué, avec des généralistes sous payés et peu considérés (en situation de « désespoir silencieux » disent les études), sur fond d’échec manifeste du « dossier médical informatisé ». Le problème des honoraires est ubuesque : des médecins de secteurs « 1, 2 ou 3 », avec dans tous les cas de nombreux dépassements « hors nomenclature », car les honoraires pris en charge sont ridiculement bas (25 euros la consultation du généraliste … soit moins de la moitié d’un médecin suisse – alors que les caisses suisses sont bénéficiaires !), car depuis Raymond Barre (ouverture du 2ème secteur – honoraires libres), la sécurité sociale a décidé de laisser les patients régler les surplus d’honoraires (nécessaires à beaucoup de confrères pour survivre) !
https://medecinpasrobot.ovh/index.php/2016/01/03/lettre-du-dr-luck-au-ministre-de-la-sante/
.

.
Or, par le biais du numérus clausus, le nombre des médecins français s’est drastiquement réduit ces 20 dernières années : le médecin de campagne ou de famille, bienveillant et fidèle, est en train de lentement disparaître ! Les déserts médicaux ce sont des territoires où il n’y a simplement… plus de médecin. Une étude portant sur l’année 2018 concluait que 3,8 millions de Français souffrent d’un accès trop rare et lointain à un médecin généraliste ou un centre de soins. Le résultat se lit tout près de chez vous : des milliers de médecins formés dans les années 1970 et 1980 partent à la retraite et ne sont pas remplacés. Près de la moitié des généralistes exerçant aujourd’hui ont plus de 55 ans[4]. Dans dix ans, cette génération sera partie à la retraite. Nous ne sommes donc qu’aux débuts de la « désertification ».
.

.
En fait quand on regarde les chiffres de près, le nombre de médecins ne diminue pas en valeur absolue. Mais :
1. La spécialisation monte en flèche : le nombre de généralistes baisse de 3,5 % en moyenne par décennie, alors que le nombre de spécialistes s’accroît de 14 %[5]
2. Les médecins généralistes s’installent de plus en plus en ville, renonçant au travail harassant et mal rémunéré du « médecin de proximité »
3. Les dépenses de fonctionnement et de développement sont mal réparties, allant vers des centres qui grossissent, grossissent, grossissent, pendant que des structures hospitalières plus petites, elles, sont sous-dotées. Et parfois disparaissent, ce qui accélère la désertification médicale.
.
Des dépenses de santé en augmentation constante… et des patients de moins en moins bien pris en charge dans leur santé quotidienne ?
Deux phénomènes aggravent ce paradoxe :
– La part que l’État accorde au traitement des pathologies lourdes et chroniques, qui « mangent » 2/3 des dépenses et sont en augmentation constante (cancer, diabète, maladies cardiovasculaires, maladies psychiatriques)[6]
– La prise en charge quasi complète, par ce même État, des médicaments chimiques : 82 % des médicaments, en France, sont remboursés[7]
Autrement dit : la France « paye » sa priorité absolue accordée :
– Au curatif plutôt qu’au préventif
– À la médication chimique.
.
A l’inverse, l’Allemagne consacre beaucoup plus d’argent à la prévention d’une part, aux méthodes de thérapies naturelles d’autre part. En Allemagne les naturopathes sont officiellement reconnus par l’État et remboursés par les complémentaires ; pas en France.
.
.
3. Un secteur paramédical éclaté et sous employé :
– en ce qui concerne la médecine manuelle : d’un coté les masseurs-kinésithérapeutes adeptes de la rééducation, de l’autre les ostéopathes (formés par des écoles privées) développant une approche performante à base réflexe, en dehors de toute reconnaissance et remboursement.
.
– en ce qui concerne la psychothérapie, on observe un surinvestissement sur les médicaments psychotropes (la France en est le plus gros consommateur européen), alors que les psychologues cliniciens devraient être intégrés dans le système de santé, et mieux formés à des approches opérantes (cognitivo-comportementales et multi-modales). Les approches psychanalytiques (intéressantes sur le plan de la recherche) devant être réservés à des cas particuliers (la France est le seul pays au monde où ces thérapies longues et complexes ont encore une place prépondérante).
.
– en ce qui concerne les infirmièr(e)s, en France leur rôle est limité, alors qu’elles sont très bien formées. Leurs responsabilités tant dans le secteur public que dans le privé doit évoluer, comme nous le décrivons dans les propositions qui vont suivre.
.
4. Un secteur des laboratoires pharmaceutiques richissimes, finançant les études cliniques et l’enseignement dans le sens qui l’arrange. C’est lui qui a poussé le système dans le sens de son plus grand profit, s’éloignant progressivement des objectifs de santé publique et creusant progressivement le déficit de la sécurité sociale, directement (par le coût des médicaments) et indirectement (par la promotion de solutions médicamenteuses non adaptées).
.
5. Un secteur militaire (service de santé des armés) épinglé par la cour des comptes. Celui-ci comprend une école de formation et un réseau de neuf hôpitaux militaires en déficit « hors norme » (280 millions d’euros par an – premier déficit hospitalier de France). Or, les civils représentent 90% des patients, sans que ces structures jouent le jeux de la coopération avec les autorités civiles (pas de projet de mutualisation des équipements avec le parc hospitalier civil).
.
6. Si vous pensiez que 49 dentistes pour 100 000 habitants en Angleterre était trop peu, vous risquez d’être choqué par les statistiques de certains départements français. Dans les départements de la Sarthe et de l’Orne, par exemple, on compte respectivement 39 et 34 dentistes pour 100 000 habitants. Et même si les articles qui alertent sur ce phénomène sont rares, les conséquences sont bien visibles partout dans l’hexagone :
Ajoutez à cela les projets du gouvernement qui souhaite réduire les remboursements dans toutes les branches de la santé… Ou encore, le fait qu’un grand nombre de praticiens pourraient prendre leur retraite dans les 5 prochaines années. Autant être clair : nous allons droit dans le mur !
.
En 2001, la médecine française était la meilleure du monde selon l’OMS. Cinquante ans d’errement (le calamiteux numerus clausus date de 1971…), droite et gauche confondues, ont abouti à l’effondrement que dénonce le professeur Perronne dans cette conférence donnée début mai au Cercle Aristote. En voici deux courts extraits :
“Le plus terrible, ce sont les urgences. Vous avez sans doute vu il y a quelques semaines un reportage sur les urgences du centre hospitalier d’Orléans. C’est pareil dans d’autres villes. Un député du Loiret m’a confirmé au téléphone que c’était la catastrophe. Il y avait des personnes qui étaient alignées sur des brancards dans des couloirs qui faisaient des dizaines de mètres de long, qui attendaient trois ou quatre jours pour être prises en charge. Il y avait trois pauvres infirmières qui étaient là – je ne les accable pas parce qu’elles étaient complètement débordées, elles géraient ceux qui mourraient avant les autres, elles n’avaient pas le temps de s’occuper de tous les patients – Il y avait des personnes âgées sur leur brancard qui voulaient faire pipi, qui pissaient, qui caguaient dans leur brancard. Les infirmières reconnaissaient qu’elle n’avaient même pas le temps de les nourrir : on ne leur donnait pas à manger. J’espère qu’on leur donnait un petit peu à boire – en quatre jours ! – Pendant des années, on a dit qu’attendre trois heures aux urgences, c’est pénible, mais là c’est pas trois heures, c’est trois ou quatre jours ! Et ça, c’est pas dans un pays “en voie de développement”, c’est en France, qui avait la meilleure médecine du monde. Tout cela est volontaire. C’est la destruction des services publiques et de l’hôpital public !”
“Promotion de la médecine rentable : j’ai adoré ce mot… On a organisé la concurrence déloyale entre les cliniques privées – que Sarko a appelées les hôpitaux privés, maintenant ce sont des hôpitaux… – sachant que les cliniques s’orientaient vers des malades rentables et ne prenaient plus en charge les malades pas rentables qu’ils éjectaient vers le public. Il y a quelques années, j’avais fait une conférence à Blois, il y avait un jeune médecin qui était responsable des maladies infectieuses. Quand il était arrivé à l’hôpital – c’étaient tous des médecins de la même génération, chirurgiens, anesthésistes, radiologues, ça faisait une bonne équipe, l’hôpital marchait très bien – Et un jour “ils” sont arrivés avec les fonds privés, ils ont mis en face de l’hôpital des urgences privées qui orientaient les gens selon leur carte de crédit, leur assurance, etc. et leur pathologie… “Vous êtes un cas pourri qui ne rapporte pas, vous allez en face. Sinon, il y a une clinique qu’on vient de construire juste à côté, c’est super. Après, “ils” sont allés démarcher les chirurgiens, les anesthésistes, les radiologues, en doublant leur salaire, en disant : “Quittez l’hôpital, venez chez nous, c’est beaucoup mieux”. Ce fut une véritable hémorragie. L’hôpital public n’arrivait plus à faire les urgences de réanimation. Ils devaient aller chercher des médecins étrangers à Tours. Désorganisation complète, une horreur. Si un diabétique a un pied qui est en train de pourrir, on sait qu’on peut sauver son pied avec des soins pendant des semaines à l’hôpital, tous les jours des pansements, beaucoup de soins infirmiers, etc., ça ne rapporte rien à l’hôpital, ce sont des séjours très longs qui sont très coûteux. En revanche, s’il va à la clinique du coin qui lui coupe le pied, c’est le jackpot pour la clinique… Dérive d’un système machiavélique !”
1. Il ne faut pas confondre la santé avec la médecine : demander aux médecins de gérer seuls la santé, c’est un peu comme de demander aux militaires de préparer la paix … Il est clair que nous n’avons pas actuellement l’approche humaniste et éducative nécessaire, que les actions de prévention – quand elles existent – restent ponctuelles et limitées dans le temps.
.
2 . Laisser faire le marché ?… Le monde médical moderne est soumis aux grands laboratoires de la chimie (les « nouvelles molécules ») et de l’immunologie (les polyvaccinations)… les experts sollicités dans ces domaines étant toujours juges et parti. Tout ce qui ne passe pas par le médicament n’est plus sponsorisé, quand la méthode alternative n’est pas directement discréditée. Pire, la concurrence entre les médecins conduit parfois à des comportements adhérents : on ne vise plus qu’à faire disparaitre au plus vite (et parfois à grands frais) le symptôme gênant, sans se soucier des causes réelles du troubles et des conséquences de ces thérapeutiques intempestives (ex. les IPP, hypolipémiants, AINS, hypotenseurs …). On a même vu ces dernières années les normes admises (HTA, cholestérol) varier, afin d’inclure une plus grande partie de la population dans les thérapeutiques préventives préconisées !
.
Enfin, c’est le règne du lobbying au sein du ministère et du « chacun pour soi » partout ailleurs : les hôpitaux, pour équilibrer leur budget, créent des services de haute technologie, les médecins aux honoraires bloqués, dans le même but, multiplient les actes … le budget de la ss (tiers payant en l’occurrence) explose, sans que personne ne se sente responsable., Il faut d’ailleurs remarquer qu’en France, les seules caisses de ss qui restent bénéficiaires sont celles d’Alsace-Loraine, gérées (par dérogation) selon le modèle allemand.
.

.
Le projet de loi « Hôpital, patient, santé, territoires » récemment présenté par R. Bachelot va probablement initier un grand changement : des ARS (agences régionales de santé) seront créés (2010) pour superviser l’accès aux soins au niveau régional, en décloisonnant l’hôpital de la médecine de ville, tout en incitant les médecins à s’installer dans les zones désertées. Par contre, la FMC médicale, en discussion depuis 10 ans, ne semble pas avoir trouvé de solution !
.

.
Dans une optique humaniste, il convient de remettre l’homme au centre des décisions, c’est-à-dire de faire un choix de société garantissant à la population une meilleure qualité de vie et de soins, en évitant de laisser le système aux mains des fonctionnaires, des lobbies, des assureurs et des laboratoires. C’est-à-dire mettre en place une solidarité active plutôt que le chaos actuel.
.
A. Au niveau de l’enseignement primaire et secondaire … Promouvoir la prévention : les divers agents d’accidents et de vieillissement sont connus : alcool, tabac, alimentation, sédentarité, conduites à risque … tout cela doit être enseigné et compris au niveau de l’école : l’hygiène, la diététique, la biologie, les sciences humaines et sociales … doivent devenir prioritaires au sein du cursus, au même niveau que l’histoire et la géographie. Il existe pourtant des modèles d’évolution de la santé physique et mentale et des outils de médecine prédictive performants, qui ne sont pas connus.
.
B. Au niveau de l’enseignement médical, il me parait urgent de réorganiser le système d’enseignement, avec un « numérus clausus » raisonnable. Les généralistes, pilier du système de santé (70% des médecins), doivent avoir une formation poussée en médecine interne, c’est-à-dire se spécialiser dans au moins deux des cinq nouvelles chaires de logiques curatives que l’université se chargera de développer : homéopathie /phytothérapie, médecine manuelle /ostéopathie, psychologie clinique, nutrition/micro-nutrition et MTC /acupuncture. De tels enseignements permettraient de favoriser les approches psychosomatiques et les thérapeutiques physiologiques qui fournissent les meilleurs résultats à un moindre coût.
.
C. Au niveau de l’exercice médical en ville, ces nouveaux praticiens généralistes, seuls capables – à l’heure d’une médecine technique – de proposer un accompagnement proche des gens, accèderont dès lors à la prise en charge globale, avec une responsabilité et une rémunération de spécialistes – comme en Suisse (et non plus seulement à une fonction d’aiguillage vers les divers spécialistes, comme actuellement), le paiement « au dossier » étant d’ailleurs à ce niveau à envisager – comme en Angleterre ou en Allemagne, les dérives du paiement « à l’acte » (TarMed en Suisse) étant à présent bien connues (NB. il faut savoir qu’à clientèle égale, un médecin homéopathe coute deux fois moins cher à la ss qu’un praticien allopathe !). Il convient de favoriser les petites structures de soins autonomes (maisons médicales de quartier, cliniques avec consultations externes) par rapports aux grands hôpitaux (déshumanisés et constamment déficitaires).
.

.
D. Au niveau de l’hôpital, lieu de prise en charge des pathologies organiques, on observe surtout des technostructures dirigées par des administratifs. Au sein de chaque service spécialisé, un de ces médecins internistes, un psychologue et un kinésithérapeute/ostéopathe devront coopérer, ce qui évitera d’observer – comme souvent – un patient « coupé en rondelles » entre les différentes spécialités, la synthèse clinique n’intéressant personne. Des fonctions de décision devront également être déléguées aux infirmières (comme dans de nombreux pays), ce qui justifierait d’ailleurs une amélioration de leur rémunération. Le statut des médecins urgentistes se devra également d’être revalorisé (c’est une vraie spécialité).
.
Une meilleure définition et intégration des missions des secteurs public (CHU) et privé (cliniques – environ 25% des lits) devra également être recherché, et de nombreux soins postcures pourraient être externalisés. On pourrait même envisager une solution de rentabilité des hopitaux à travers la création de sociétés d’économie mixte chargées de leur gestion.
.
E. Au niveau des patients, il convient de remplacer les coûteux échecs d’une filière de soins à la française (cf. la mythique et jamais terminé « Dossier informatique personnalisé »), par un système de réseautage (web2 médical), avec un partenariat des systèmes informatiques existants (par exemple : « Google heath »). Ces avancées techniques permettant la partage des dossiers et la télé-consultation de services hautement spécialisés autorisent le retour à de petites unités hospitalières, plus faciles à gérer humainement et économiquement.
.
Le développement d’une politique de prévention « anti-âge » doit être élaboré, parallèlement aux efforts d’éducation continue (exemple actuel des webTV dédiées). Il conviendrait également d’envisager une formation complémentaire pour les infirmier(e)s libéraux et les pharmaciens qui joueraient le rôle d’« auxiliaires de santé » (Naturopathes, comme dans de nombreux pays de l’Europe du nord) assurant un rôle d’éducation, de conseil et de traitement des affections fonctionnelles simples, dans une plus grande proximité et à un moindre coût.
.
F. Au niveau de la recherche thérapeutique, il convient de ne pas laisser la bride sur le cou aux différents laboratoires qui organisent systématiquement leurs investissements sur des produits nouveaux (brevetables) à haute valeur ajoutée. Il existe des méthodes de « médecine prédictive » et remèdes simples tout aussi efficaces, complètement ignorées ou délaissées, car ne fournissant pas aux laboratoires une rentabilité optimale.
.
La puissance publique devra donc favoriser les études concernant les approches économiques innovantes (tant au niveau diagnostic que thérapeutique) et le traitement des causes plutôt que des conséquences (ex. : les antibiotiques versus les bactériophages / les hypolipémiants versus les Oméga 3 / Les hypotenseurs – sans en traiter les causes / les polyvaccinations / les psychotropes …).
.
.
G. Déconstruire les règles, méthodes et structures qui ont dévoyé le système :
—> une escroquerie intellectuelle : l’ « Evidence Based Medicine », avec une méthode pseudo-scientifique : l’étude en « double aveugle ». Faites l’expérience d’inscrire le Vioxx® dans le moteur de recherche du « Cochrane central register of controlled trials », vous trouverez 11 études de haut vol qui attestent l’efficacité et la sécurité du produit, alors que le nombre des décès estimés s’élève à plusieurs dizaines de milliers ! S’il est nécessaire de promouvoir une médecine basée sur des « données probantes », le respect des valeurs du patient et un tas d’autres facteurs entrent en compte. Il convient de lui préférer les approches multifactorielles et les « études de cas ».
.
—> une « gestapo médicale » : les « conseils de l’ordre », tribunaux d’exception instaurés en France par Vichy, sont des organisations professionnelles qui visent à maintenir l’ordre au sein des personnels des différentes professions de santé. En fait, systématiquement rétrogrades (s’étant successivement prononcé contre le tiers payant, la pilule, l’avortement, les médecines douces, l’euthanasie …) leur fonction principale est à présent de punir les confrères innovants soupçonnés de « pratiques déviantes » … or, il faut savoir que ces organismes sont « irresponsables de leurs jugements », c’est-à-dire qu’il n’est pas possible de se retourner contre les arrêts de ces tribunaux d’exception ! Beau déni de liberté et de démocratie … ces fonctions juridictionnelles aberrantes doivent être limités au plus tôt (c’était d’ailleurs une des 101 propositions de F. Mitterrand en 81). Dans de nombreux pays d’Europe, de telles organisations n’existent pas, les conflits éventuels se réglant par la juridiction ordinaire. En Suisse, les conseils de l’ordre existent, mais l’adhésion des praticiens y est facultative !
.
—> des chasses-gardées pharmaceutiques : certains produits, bien qu’ayant une AMM européenne, peuvent être prescrits, mais ils n’ont pas obtenus l’autorisation de vente en pharmacie en France, pourquoi ?
.
—> une attitude courageuse devant l’inéluctable : voici plus de vingt ans que le Royaume Uni a pris la décision de ne pas ranimer les personnes âgées de plus de 85 ans, limitant de facto l’acharnement thérapeutique et tant de frais inutiles. Qu’attendons-nous pour appliquer cette même règle de bon sens ?
.
H. Au niveau de la sécurité sociale, organisme tiers payant, il convient de réfléchir sur l’organisation d’une responsabilité individuelle (patients et praticiens) et collective au niveau local (tendance anglaise et allemande), plutôt qu’une prise en charge tous azimuts, dans des structures pyramidales.

.
Les dépenses de santé ont précédé la croissance, souvent sans réel bénéfice. Il conviendrait à présent d’organiser une « simplicité volontaire », pour le plus grand bien de l’état, des citoyens (futurs patients) et des soignants.
Nos propositions s’articulent autour que quelques grands axes :
.
Bien sûr, ces problèmes ont été aggravés lors de la « crise du Covid19 » et des différentes obligations et interdictions qui en ont découlé, sans aucune justification scientifique ! …
.

.
En espérant que ces quelques réflexions et propositions aideront à ouvrir le débat, pour une société et une médecine plus humaine et plus juste.
.
Lire « Le médecin et le charlatan » d’Isabelle Stengers (dans « Médecins et sorciers » ed. Les empêcheurs de penser en rond, 2004)
.
Texte co-signé par :
.
Plus récemment : du dr. Louis FOUCHE « Agonie et renouveau du système de santé » Ed. Exuvie 2022
.

Notre but est de mettre à disposition des internautes (étudiants, professionnels de la santé et patients) les renseignements disponibles dans le domaine des médecines douces (en anglais, l’on parle de « complementary and alternative medicine »), au sein d’un concept global d’équilibre du terrain, pour qu’ils participent avec nous au débat ouvert sur la médecine de demain … dans une approche systémique de la santé, des symptômes et des remèdes !
Vous appréciez les articles de notre site ?
Vous vous intéressez à la santé naturelle et à la médecine fonctionnelle ?
Laissez nous votre email pour recevoir toutes les semaines des articles, des infos et des conseils