

Jusqu’aux années 1970, les parodontopathies et la perte des dents étaient considérées comme des phénomènes inévitables, liées au vieillissement. La progression de la maladie parodontale apparaissait continue, avec un passage systématique de la gingivite à la parodontite et à la perte des dents. Les facteurs locaux sont mis en avant : le patient, par le manque d’hygiène buccale, est tenu pour « responsable » de sa parodontopathie. C’était le dogme : plaque dentaire + tartre => parodontolyse.
Puis les idées ont évoluées : une étude d’Harol Loé (publié en 1986, au Sri Lanka) démontre que si le contrôle de la plaque apparaît essentiel à la bonne marche du traitement, à lui seul il n’est pas suffisant pour prévenir et traiter la maladie parodontale. On admet aujourd’hui qu’en l’absence de contrôle rigoureux de la plaque dentaire sur une population moyenne, seulement 15 % des patients présenteront une maladie parodontale grave. Les autres ne présenteront tout au plus qu’une gingivite localisée et réversible.
.

.
Quelques dogmes anciens sont à reconsidérer à la lumière des études actuelles :
* Perd-on ses dents avec l’âge ? NON !
Les études les plus récentes tendent à prouver que si la perte d’attache épithéliale après 50 ans est plus sévère, cela est surtout évident chez des « sujets à risques ». Certaines familles seraient génétiquement prédisposées aux parodontites à début précoce pré-pubertaire, post-pubertaires et à progression rapide.
* Il y a t-il continuité dans l’aggravation de la maladie parodontale ? NON !
Nous assistons à des phases d’aggravation avec perte importante de tissu parodontal et des phases de rémission pouvant durer plusieurs années.
* La maladie parodontale concerne t-elle toutes les dents ? NON !
Il existe des « sites à risques » dans lesquels prolifèrent des bactéries caractéristiques que l’on rencontre dans certaines parodontites destructrices. Le traitement actuel repose essentiellement sur les antiseptiques (bains de bouche) puis les antibiotiques … qui agissent temporairement les flores de tout le tube digestif et ne stérilisent les poches que quelques jours !
.

.
* Ces bactéries sont elles responsables de ces parodontites ? OUI et NON !
Votre bouche est un champ de bataille : les quelque 300 espèces de bactéries contenues dans votre bouche se battent jour après jour entre elles pour essayer de s’imposer et de gagner du terrain ! En fonction de qui remporte la bataille, vous faites partie de l’un de ces 3 grands types de flore buccale :
.
De nombreux auteurs pensent à présent que l’on est en train de confondre la cause et les effets, car ces bactéries sont présentes chez des patients qui ne développent pas pour autant la maladie. Nous voyons apparaître dans les études officielles la notion de « terrain »:
.
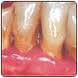
.
« Les mécanismes immunitaires mis en œuvre au cours des parodontites sont encore mal connus » pr. L.F. Perrin. Les patients atteints de parodontites (20% de la population, surtout si tabagisme et diabète !) ont des taux élevés d’AC sériques contre certaines bactéries/parasites de la flore sous-gingivale :
.

.
.
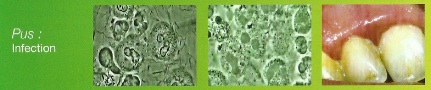

.
.éliminer toutes les causes d’irritation (tartre, granulome, problèmes d’articulé…), évaluer la déminéralisation du maxillaire (par examen radiographique et sondage des poches), la mobilité (à réduire absolument via implants, bridges ou ligatures) et :
.
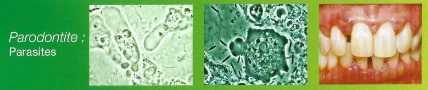 NB. Schémas extraits du flyer de Mark BONNER.
NB. Schémas extraits du flyer de Mark BONNER.
.
Mais on observe aussi de nombreuses parodontites chroniques liées à des maladies systémiques (ex.: histiocytoses) … donc traitement de terrain à mettre en place selon les données du BNS.
.
On connait les rapports entre des maladies systémiques = Leucémies, maladies génétiques, Lichen plan, Histiocytose X … et des affections parodontales évolutives = les foyers parodontaux sont la source de molécules pro-inflammatoires (enzymes et cytokines) ou pro-coagulantes aux effets systémiques (cf. la neuralthérapie).
.
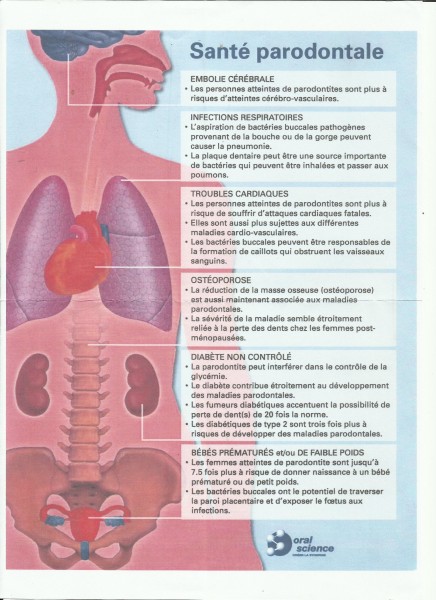
Les deux types d’affections étant sous-tendues par les équilibres fonctionnels de la matrice protéique, ces maladies n’ont pas forcément des relations de cause à effet, car elles peuvent aussi être des expressions cliniques décalées dans le temps d’un même trouble métabolique ou/et immunitaire. Par exemple, il n’est pas rare qu’une maladie parodontale soit le révélateur précoce d’une pathologie cardio-vasculaire chez l’homme de la cinquantaine.
Bibliographie : le livre de Mark BONNER : « Tant de bouche à guérir … des parasites qui vous vampirisent VAINCRE LA PARODONTITE » éditions Amyris.
.

.
Réfléchissons à l’utilisation des HE :
1/ quand on fait un mélange d’HE, on ne connaît pas du tout le produit créé, dont l’effet est parfois très éloigné de la somme de ses constituants (synergies versus antagonismes – bien objectivés sur l’aromatogramme et les profils BNS)
2/ utiliser une HE sur une muqueuse, c’est très puissant (dermocausticité), même rendue soluble (Disper ou autre produit), donc application courte (jamais plus de 10 jours). Pour limiter les risque, ma proposition : préférer une « eau florale » (utilisable même chez les enfants).
En « hydrolats » (eaux florales), nous disposons de GENEVRIER, GERANIUM ou SARRIETTE … chacune 10 jours en rotation, complété par Baume à la Sauge (gel Weleda) … Cétones 50% + monoterpènes 12% … antiseptique (gram +) et antifungique (candida), cicatrisante.
.
Je vois plusieurs avantages à la méthode que nous vous proposons :
J’attends vos avis, et les volontaires pour l’étude, en espérant avoir relancé la discussion sur ce sujet brûlant des parodontopathies …
Notre confrère Thierry BOUCHARD propose le protocole d’hygiène pour limiter l’auto-contamination suivant (page à télécharger) :

Notre but est de mettre à disposition des internautes (étudiants, professionnels de la santé et patients) les renseignements disponibles dans le domaine des médecines douces (en anglais, l’on parle de « complementary and alternative medicine »), au sein d’un concept global d’équilibre du terrain, pour qu’ils participent avec nous au débat ouvert sur la médecine de demain … dans une approche systémique de la santé, des symptômes et des remèdes !
Vous appréciez les articles de notre site ?
Vous vous intéressez à la santé naturelle et à la médecine fonctionnelle ?
Laissez nous votre email pour recevoir toutes les semaines des articles, des infos et des conseils